La pandemia de la COVID-19 (Coronavirus Disease 2019) y las medidas de confinamiento adoptadas han tenido importantes repercusiones en la salud mental tanto de adultos como de niños y adolescentes. Durante este tiempo, han sido diversos los estresores a los que esta población ha estado expuesta, como la separación de sus familiares y amigos, el absentismo escolar, presenciar o convivir con miembros enfermos y/o el fallecimiento de seres queridos debido al virus (1).
El confinamiento supuso para la población infantil y adolescente vivir aislados de su red socio-familiar, enfrentarse a la incertidumbre de los acontecimientos, generando ansiedad y en muchos casos pérdida de motivación, y suponiendo el aumento del uso de internet y las redes sociales (2). Pese a que en otros tantos menores el confinamiento ha sido una oportunidad para una mayor relación, supervisión e interacción familiar, también se han visto aumentadas las situaciones de conflicto familiar, pudiendo, en ocasiones, estar expuestos a más violencia doméstica o a diversas formas de maltrato. Estos hechos se han visto agravados por la dificultad para identificar estos signos de abuso al tener un contacto más limitado con personas externas y al no funcionar a plena capacidad muchos servicios legales y preventivos. Además, gran parte de los recursos sanitarios estaban enfocados exclusivamente en la COVID-19 (3).
Son varios los estudios que han puesto en evidencia el aumento de síntomas y un empeoramiento de los trastornos mentales que previamente padecía esta población. Se ha descrito aumento de irritabilidad, problemas de atención, mayor oposicionismo, fatiga, problemas de sueño, ansiedad, tristeza, aislamiento, trastornos somáticos durante este período (4,5).
A pesar de que algunos estudios han encontrado una disminución de los ingresos hospitalarios de niños y adolescentes durante el tiempo de confinamiento, se ha encontrado que la proporción de personas ingresadas debido a riesgo de suicidio y violencia fue mayor después del mismo ( 2 . La disminución de las urgencias psiquiátricas durante el tiempo de confinamiento y de los ingresos podría deberse tanto al temor de los progenitores a llevar a sus hijos al hospital por el riesgo de contagio, como a que las fuentes primarias de derivación (escuelas y centros de atención de salud mental) estaban cerradas debido al confinamiento y los médicos de referencia de Pediatria y atención primaria centraban su actividad presencial en la detección y atención de la infección por COVID-19 (2). Respecto a la evolución de la asistencia a urgencias durante los meses posteriores al confinamiento, se ha visto un aumento en población adolescente, especialmente de chicas de 12 a 17 años por ideación o tentativas autolíticas (6,7). Se ha encontrado también un aumento significativo en las tasas de ideación suicida entre marzo y julio de 2020 (en comparación con las mismas fechas del año anterior), así como mayores intentos suicidas entre febrero y julio de 2020 (8).
Se definen los dispositivos de crisis como un conjunto de servicios para personas que experimentan una emergencia psiquiátrica, con el objetivo de estabilizar y mejorar los síntomas psicopatológicos, así como de proporcionarles un tratamiento adecuado. Los servicios de crisis generalmente implican la evaluación y detección de factores de riesgo, intervenciones breves centradas en soluciones y vinculación con la red o con los recursos de atención comunitaria. Existen múltiples tipos de servicios de crisis en otros países, que van desde líneas telefónicas de triaje hasta equipos móviles de crisis y unidades de ingresos breves para la estabilización y observación de jóvenes. El objetivo de estas unidades es intentar evitar la asistencia de niños y adolescentes a urgencias, ofrecer una evaluación y tratamiento más adecuado y conseguir una buena coordinación con los servicios ambulatorios (9). Otros programas revisados ofrecían una atención ambulatoria intensiva, en el que gran parte de la población infantil y adolescente que les era derivada, lo hacía por ideación o tentativas autolíticas y en el que obtuvieron menores tasas de hospitalización y visitas posteriores al servicio de urgencias (10).
Los factores de riesgo psicosocial asociados a la pandemia y postpandemia de la COVID-19 han significado un incremento del volumen de pacientes menores de 18 años que han sido atendidos en los servicios de urgencias de psiquiatría de los hospitales y que han requerido ingreso hospitalario. Los colectivos más afectados son familias vulnerables con alto riesgo psicosocial. Por este motivo se justifica la creación de un dispositivo de crisis, diseñado como programa de atención preferente en salud mental de la infancia y la adolescencia en el Hospital Clínic de Barcelona que pueda atender a estos menores de forma prioritaria, ayudar a su estabilización mediante un plan terapéutico individualizado y devolverlos a la red comunitaria evitando en la medida de lo posible su estancia en el hospital. Este programa ha sido implementado en un hospital de tercer nivel que da cobertura a un área geográfica de unos 310.000 menores. En cuanto a la asistencia, la población diana es la población infantil y adolescente de la ciudad de Barcelona y su área metropolitana norte (Badalona y Santa Coloma de Gramanet), que presenta en el momento en que son atendidos una descompensación de su patología de base o una situación de mayor gravedad (o crisis) que puede requerir de asistencia a urgencias y/o ingreso. El equipo está formado por una psicóloga clínica y una trabajadora social a tiempo completo y una psiquiatra a media jornada, cuya función es atender la demanda urgente de forma integrada, evaluar la crisis en el contexto del paciente y su unidad familiar (o núcleo de convivencia), ofrecer estrategias para garantizar la seguridad y la desescalada de la crisis, así como la formulación de un plan de intervención individualizado que permita devolver al paciente a su dispositivo asistencial de la red entre 1 y 4 semanas después.
El objetivo de este programa es doble, por una parte, se busca dar soporte a la lista de espera de ingresos programados, realizando una valoración previa de los pacientes derivados para intentar evitar ingresos en los casos en los que con un seguimiento más intensivo se puede reconducir la situación. Por otra parte, se pretende dar soporte a las urgencias de psiquiatría, tratando de re-vincular o vincular por primera vez a los pacientes a la red de salud mental y/o dar seguimiento más intensivo para intentar realizar una desescalada de la crisis que requirió acudir a urgencias. Este dispositivo trabaja en forma de visitas de seguimiento a nivel ambulatorio, con frecuencia variable y adaptándose a cada situación y paciente. Las visitas pueden realizarse de forma presencial o telefónica y se realizan visitas a domicilio en el caso de que sea necesario. Además, el programa hace énfasis en la coordinación con los equipos que intervienen y en el trabajo en red.
El objetivo de este trabajo es presentar la implantación de este programa de atención preferente en salud mental de la infancia y la adolescencia, describiendo las características de la población atendida durante los primeros meses de funcionamiento del programa y los detalles sobre las intervenciones realizadas.
MATERIAL Y MÉTODOS
Muestra
Se estudian pacientes valorados y atendidos en el programa desde la fecha en la que se empiezan a visitar (13 de septiembre de 2021) hasta el 13 de marzo del 2022, analizando los primeros seis meses de funcionamiento del dispositivo. Solo se han tenido en cuenta pacientes dados de alta en el programa hasta el 13 de marzo del 2022.
Instrumentos de evaluación
Se examinaron las historias clínicas y se registraron variables sociodemográficas, variables clínicas (motivo de consulta, desencadenante de la crisis actual, factores de riesgo social, ingresos previos y funcionalidad -Escala de Evaluación de la Actividad Global, EEAG- y variables relacionadas con el seguimiento realizado en el programa (días hasta la intervención, días de intervención, número de visitas y coordinaciones realizadas, evitación del ingreso hospitalario tras la actuación del equipo y el recurso destino al final de la intervención). La Escala de Evaluación de la Actividad Global (EEAG) (11) evalúa el grado de funcionamiento de las personas con enfermedad mental (a menor puntuación, peor funcionamiento y menor grado de actividad), puntuándose este grado de actividad en una escala de 0 a 100.
Análisis de datos
Se trata de un estudio retrospectivo sobre los pacientes valorados y atendidos en el programa de atención preferente, revisado y aceptado por el CEIM del Hospital Clinic.
Los datos recogidos se analizaron en términos de frecuencias y se utilizaron estadísticos descriptivos. Se analizó la relación entre las diversas variables estudiadas y los pacientes según el circuito de derivación del que procedían mediante la prueba t de Student para medidas independientes y la prueba Chi-cuadrado. Todos los análisis estadísticos se realizaron con SPSS v24.0 para Windows.
RESULTADOS
Características sociodemográficas y clínicas
En este periodo se han atendido un total de 124 pacientes, de los cuales 44 fueron derivados desde los Centros de Salud Mental Infantil y Juvenil (CSMIJ) y Hospitales de Día de Adolescentes de zona, dentro del circuito de ingreso, y 80 fueron derivados desde las urgencias de psiquiatría del Hospital Clínic de Barcelona. De todos los pacientes atendidos en el periodo registrado, el 70,20% de ellos era de sexo femenino y con una media de edad de 14,65 años (± 1,78).
La zona del centro de referencia de salud mental de la mayoría de los pacientes atendidos era Barcelona (54%) y Badalona (32,30%), seguido de Santa Coloma de Gramanet (8,90%) y de otros sectores (4,80%), en los cuales, pese a no ser estrictamente la zona de referencia, se intervino para hacer el enlace con su área de salud comunitaria.
Respecto al motivo de consulta por el que eran atendidos, el mayor porcentaje fue por ideación o tentativas autolíticas (54%), seguido de alteraciones conductuales (27,40%), ansiedad (10,50%) y sintomatología alimentaria (8,10%). Respecto al EEAG que presentaban los pacientes a nuestra valoración inicial la media era 41,29 (± 15,98).
Se identificó en cada uno de los pacientes el desencadenante o disparador de la crisis que en ese momento acontecía y que precisaba de atención a urgencias o de propuesta de ingreso hospitalario. En un 46,80% de los pacientes, el desencadenante fue por problemas en la red de salud mental (derivados de la saturación de recursos, falta de profesionales y bajas laborales que ocasionaban anulaciones o retrasos en las visitas...), seguido de desestabilización de su trastorno de base (21%), estresor social o evento traumático (16,90%), dificultades del propio paciente para vincularse o mantener la adherencia al tratamiento (8,10%) y estresor escolar (7,30%).
Se detectaron los factores de riesgo psicosocial que presentaba cada paciente, pudiendo presentar un mismo paciente más de un factor de riesgo. Únicamente 23 pacientes (18,54%) no presentaron ningún factor de riesgo psicosocial. Los factores de riesgo psicosocial detectados se detallan en la tabla 1.
Tabla 1. Factores de riesgo psicosocial
Se han atendido pacientes de elevada complejidad psicosocial, en los que en el 59,60% de los pacientes se realizaba previamente algún tipo de seguimiento/intervención social (ver gráfico 1).
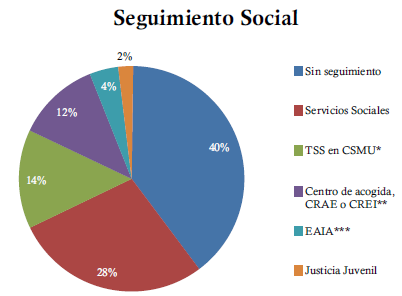
Figura 1. Seguimiento Social.Seguimiento Social.
* Trabajo Social Sanitario (TSS)
** Centro Residencial de Acción Educativa (CRAE), Centro
Residencial de Educación Intensiva (CREI)
*** Equipo de Atención a la Infancia y la Adolescencia (EAIA)
Respecto al perfil del paciente según el circuito por el que eran derivados (desde urgencias o de derivación para ingreso), había diferencias estadísticamente significativas respecto al motivo de consulta (p=0,028), presentándose la ideación suicida en mayor proporción en los pacientes derivados para ingreso (ver tabla 2). Se encontraron también diferencias estadísticamente significativas respecto al EEAG inicial (p<0,001), siendo inferior en los pacientes derivados para ingreso. También se encontraron diferencias significativas por lo que respecta al número de ingresos previos (p=0,031), presentando mayor número de ingresos previos en el circuito de derivación para ingreso (ver tabla 3).
Tabla 2. Comparación de variables clínicas y de la intervención entre los pacientes del circuito de urgencias y el circuito de derivación para ingreso
Tabla 3. Comparación de la edad y variables clínicas entre los pacientes del circuito de urgencias y el circuito de derivación para ingreso
Características de la intervención
Se han realizado un total de 378 visitas (124 primeras visitas, 254 visitas de seguimiento) y 402 coordinaciones con otros dispositivos. Se tardaba de media 1,50 (± 1) días laborables en realizar la primera intervención desde que se recibía la derivación del paciente. La duración de la intervención fue de media de 16,23 (± 16,90) y se realizaban una media de 6,28 intervenciones por paciente (± 5,45) (ver tabla 4).
Tabla 4. Características de la intervención
Al finalizar la intervención, un 46% de los pacientes volvieron a su recurso comunitario sin necesidad de realizar ingreso, en 28,20% de los pacientes se vinculó por primera vez a su centro comunitario de referencia, el 21,80% ingresaba en la sala de hospitalización y un 4% ingresó en hospitalización domiciliaria. Del total de 124 pacientes atendidos, 52 fueron derivados con el objetivo de realizar una primera vinculación o una re-vinculación a la red. En los otros 72, con la intervención realizada desde el programa de atención preferente se pretendía reconducir la situación aguda sin la necesidad de ingreso. Este objetivo se logró en un 58,30% de los pacientes, evitando así 42 ingresos.
Respecto a las diferencias entre las visitas realizadas según el circuito de derivación, en 31 de los 44 los pacientes derivados para ingreso la intervención fue breve y únicamente se realizó una o dos visitas de valoración. También se realizó únicamente una o dos visitas con 26 de los 80 pacientes derivados desde urgencias ya que el objetivo era la vinculación a la red de salud mental.
Se ha encontrado diferencias estadísticamente significativas según el circuito por el que eran derivados respecto al fin de la intervención (p<0,001) y respecto a la evitación de ingreso (p<0,001) (ver tabla 2). Se visto que, en los pacientes derivados desde urgencias, había menos días hasta la intervención (p=0,013), se intervenía durante más días (p=0,032) y se realizaban más visitas (p=0,041) (ver tabla 3).
No se han encontrado diferencias significativas entre los datos de los dos circuitos de derivación en el resto de variables estudiadas.
DISCUSIÓN
Este artículo presenta la implantación de un nuevo dispositivo, el programa de atención preferente en salud mental de la infancia y la adolescencia, aportando datos sobre los pacientes atendidos durante sus primeros 6 meses de funcionamiento y las intervenciones realizadas.
Un gran porcentaje de los pacientes atendidos en el programa fue por ideación y/o tentativas autolíticas los cuales presentaban diversos factores de riesgo psicosociales asociados y realizaban seguimiento en algún dispositivo social. Se hizo énfasis en la coordinación con los diferentes recursos de la red y se trabajó por dar una atención rápida intentando que el tiempo entre el momento de crisis y la atención en el programa fuese lo mínimo posible. Se ha priorizado la resolución de la patología aguda mediante la atención ambulatoria, evitando así el ingreso hospitalario en un importante porcentaje de casos.
El motivo de consulta más frecuente fue por ideación y/o tentativas autolíticas, yendo en consonancia con lo encontrado en estudios previos que identifican un aumento de pacientes suicidas jóvenes que acuden a urgencias (7). Además, se ha visto cómo las autolesiones, a menudo se utilizan como un mecanismo de afrontamiento para resolver una situación difícil, para la regulación emocional, la comunicación del alcance del dolor o el autocastigo (12,13).
Los resultados obtenidos respecto al EEAG inicial muestran unos valores de media inferiores en los pacientes derivados mediante el circuito de derivación para ingreso, lo cual es compatible con el hecho de que cuando los terapeutas referentes realizan una derivación para ingreso hospitalario es porque la funcionalidad es más baja o existe algún tipo de riesgo psicosocial. En un alto porcentaje de los pacientes atendidos, había algún tipo de intervención social, lo que pone énfasis en la importancia de los factores de riesgo psicosocial en cuanto a aumentar la probabilidad de padecer un trastorno mental o momentos de crisis emocional que requieran de atención urgente y/o ingreso hospitalario. Estos resultados van en la línea de lo que han encontrado algunos estudios respecto a las altas tasas de jóvenes que acuden a los servicios de urgencias y que tiene algún evento traumático y/o contacto con el sistema social (14).
Uno de los puntos importantes del programa era mantener una buena coordinación con toda la red de salud mental, actuando como equipo de gestión de caso que facilita una mejor atención de forma integrada a los pacientes. En general, los resultados obtenidos demuestran un gran número de intervenciones realizadas, y en muchos casos el número de coordinaciones por paciente superan al total de visitas realizadas. Pese a obtener estos buenos datos respecto a las coordinaciones realizadas, una de los inconvenientes principales detectados ha sido la dificultad, en ocasiones, de crear planes conjuntos con la red de salud mental y de mantener una comunicación adecuada.
Respecto a los días laborables hasta la intervención, dar una respuesta rápida era uno de los objetivos fundamentales del programa, centrándose en dar atención rápida a situaciones de crisis y/o agudización de la patología. Esto se facilitó estableciendo un protocolo de derivación para los pacientes atendidos en urgencias, en el que el mismo psiquiatra que atendía al paciente en urgencias, si lo consideraba candidato al programa, le daba la indicación de ir al día siguiente en el horario establecido en el protocolo, sin necesidad de esperar a que se les llamase para citarlos.
En general, en los meses que lleva funcionando el programa se han atendido perfiles diferentes, lo que explicaría que en alguna de las variables como las visitas realizadas o los días de intervención sean tan diversos. Por lo que respecta a los pacientes derivados para ingreso, se ha encontrado un perfil de atención breve en el que se realizaban una o dos visitas. Podían ser pacientes en los que se procedía al ingreso tras únicamente una o dos visitas por la gravedad de la situación o pacientes a los que no se consideraba tributarios de ingreso y volvían a su recurso que ya era suficientemente intensivo como para solaparlo con una intervención desde el Programa de Atención Preferente. En otro perfil de pacientes, se realizaba una intervención más intensiva desde el programa que por las circunstancias y por la falta de recursos no se podía ofrecer desde su recurso comunitario, consiguiendo gracias a eso evitar el ingreso. Por lo que respecta a los pacientes derivados desde urgencias, uno de los perfiles eran casos que necesitaban únicamente una vinculación/re-vinculación a su centro de referencia, y en general esto se solucionaba con una intervención breve de una o dos visitas. El otro de los perfiles de urgencias eran casos que necesitaban una intervención más intensiva para reconducir la situación de crisis que los llevaba a urgencias, intentando así evitar que la situación empeorase o la necesidad de un ingreso hospitalario. Para conseguir esta reconducción de la situación de crisis se realizaron intervenciones que han mostrado efectos prometedores en los momentos de crisis y en la gestión de la autolesión y de la ideación suicida, como son la técnica de solución de problemas para resolver y gestionar la crisis que presentaban, estrategias de gestión del malestar emocional basadas en la Terapia Dialéctico Conductual Breve e intervención familiar para proporcionar pautas para el manejo de las situaciones de crisis (15, 16, 17).
La intervención realizada en los primeros meses por parte del Programa de Atención Preferente ha demostrado un importante efecto en cuanto a los ingresos evitados, priorizando así el abordaje de la crisis desde una perspectiva ambulatoria más intensiva, intentando evitar, además, ciertas consecuencias negativas que podría tener el hecho de realizar un ingreso. En esta línea, algunos estudios han detectado que los ingresos a esa edad pueden tener ciertos efectos negativos, como sentirse desplazado del hogar, la familia y los amigos, mayor estancamiento en el desarrollo social y emocional, el trauma y estrés que puede suponer la separación de los padres, la adopción de conductas desadaptativas observadas en otros, la regresión, la dependencia, la acomodación y el hecho de que la hospitalización sea el único lugar en el que se sientan seguros y la estigmatización (18,19). Esta disminución de los ingresos ha permitido también reducir la lista de espera de los ingresos programados, permitiendo que los ingresos pudieran realizarse con mayor agilidad y/o rapidez en el caso de necesitarlo, resultando en un sistema más coste-efectivo.
Limitaciones
El estudio realizado es meramente descriptivo y exploratorio. Para profundizar en los efectos producidos por la intervención y las mejoras respecto a la atención de la población atendida que produce este nuevo programa, deberían realizarse estudios en los que se ampliasen las variables recogidas y se pudiese comparar con un grupo control o con los datos de otras fechas sin la intervención de este programa. Por otra parte, el periodo de tiempo en el que se han recogido estos datos es relativamente corto (6 meses).